SBS患者の栄養療法
監修:大阪大学 名誉教授/滋慶医療科学大学大学院 教授 和佐勝史先生
SBS患者の栄養療法
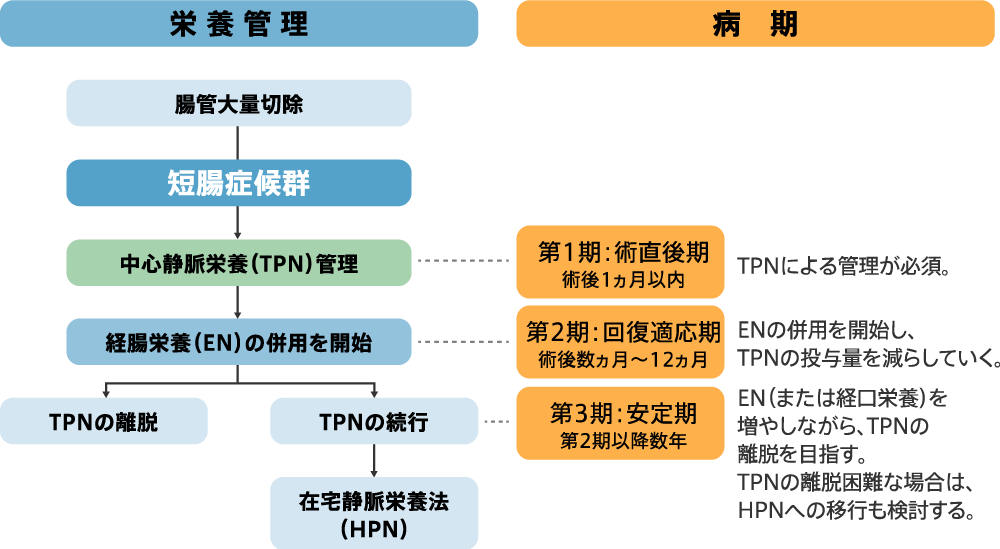
SBSの栄養管理は、中心静脈栄養(Total Parenteral Nutrition:TPN)からの離脱が目標である。腸管切除後、腸管順応過程で腸管の病態は異なるため、時期に合った栄養管理を行わなければならない。
SBSの栄養管理方針を図3に示す。
図3 SBSの栄養管理方針
「和佐勝史:短腸症候群に対する栄養療法,日本静脈経腸栄養学会 静脈経腸栄養ハンドブック
(日本静脈経腸栄養学会編),p.373,2011,南江堂」より許諾を得て改変し転載.
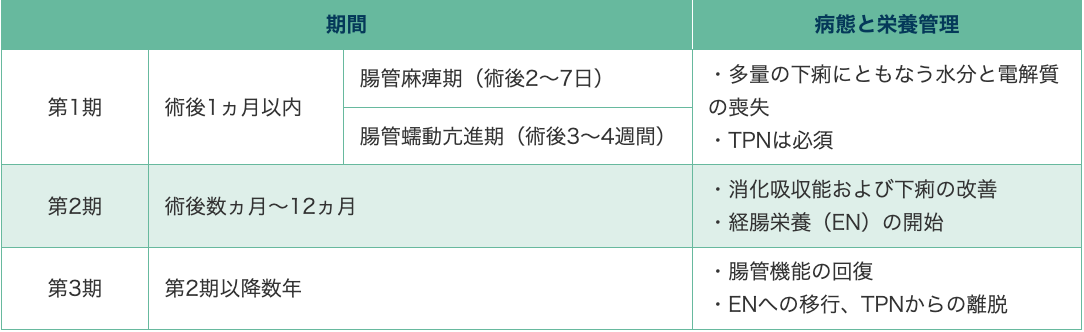
第1期
多量の下痢にともなう水分と電解質の喪失が起こる。中心静脈カテーテル(Central Venous Catheter:CVC)を用いたTPNによる栄養投与と同時に、水分、電解質を過不足なく補充しなければならない。微量元素、特にZn欠乏には注意が必要である。成人では、熱量30~35kcal/kg/日、アミノ酸量1.0~1.2g/kg/日を目安に投与する。
第2期
残存腸管の再生が促進され、吸収能の改善にともない下痢が改善される場合が多い。経腸栄養(Enteral Nutrition:EN)を開始し、TPNの投与を減少させる。
残存腸管が短く下痢が持続する場合は、消化吸収のよい成分栄養剤(Elemental Diet:ED)や低残渣の経腸栄養剤を併用する。
第3期
残存する腸管が十分に適応する時期である。そのため、この時期はENを推し進め、TPNからの離脱を図る。
日本静脈経腸栄養学会編集:日本静脈経腸栄養学会静脈経腸栄養ハンドブック、2011年6⽉第7版より
表4 SBSの術後経過と病態
日本臨床栄養代謝学会 編集:日本臨床栄養代謝学会 JSPEN テキストブック、
2021年4月、P440-442より作表
TPNからENへの移行ステップ
最初のステップとして、小腸がどの程度ENに耐えられるかの決定を行う。経口または経鼻チューブからEDまたは半消化態栄養剤(Polymeric Formula:PF)を投与する。投与期間中に、TPNを含め、栄養バランスを厳密に計算する必要がある。患者の状態に合わせて、経口摂取への移行を目指す。なお、EDは浸透圧が高いため、下痢などの腹部症状を引き起こしやすい。導入時には、50%濃度への希釈や、投与速度をゆっくりにするなどの工夫が必要である。また、EDは必須脂肪酸欠乏症に至る危険もあるので、定期的な脂肪乳剤の経静脈投与の必要がある。
各症例で残存腸管の消化吸収能に差があるため、経口摂取量の基準量の設定は困難である。そのため、体重、血清タンパクの推移を観察しながら患者に応じた投与量の設定を行う。
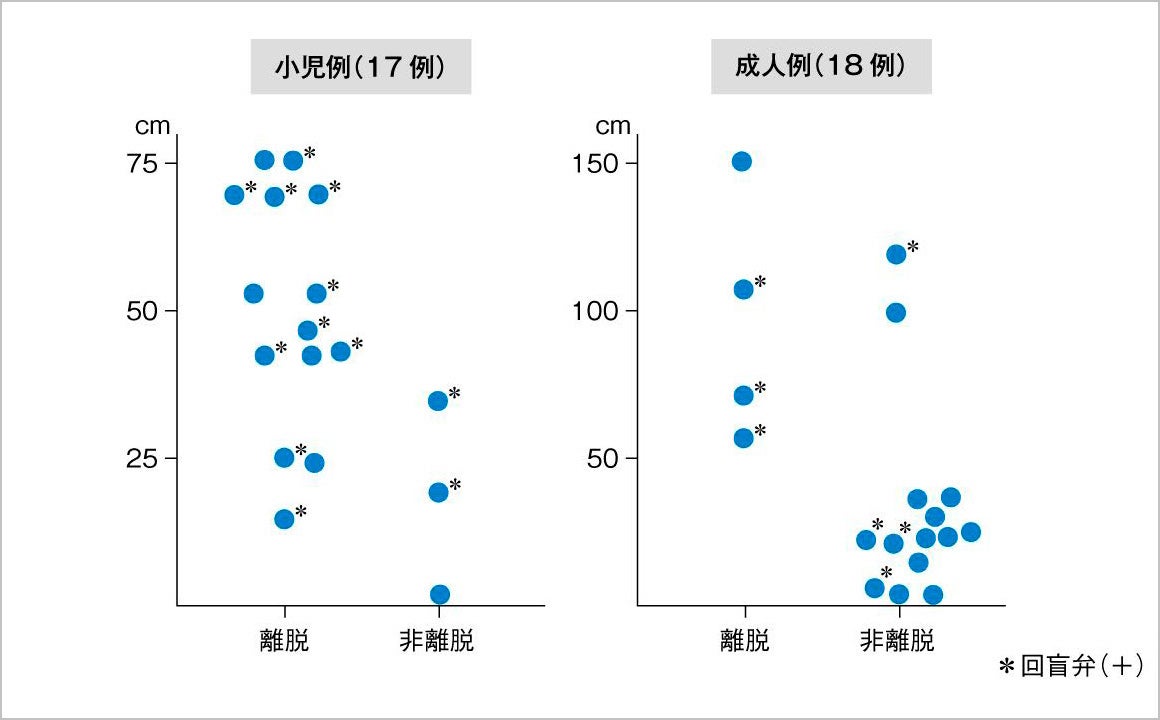
TPN離脱のための残存小腸の条件
TPNを離脱し、ENに移行できるかどうかは、残存小腸の長さと回盲弁の有無、大腸が残っているかに大きく影響を受ける。
図4に小児および成人例での残存腸管の長さとTPNからの離脱の有無を検討した自験例を示す。小児例17例のうち、14例がTPNから離脱した。そのうちの残存小腸最短例は16cmであった。非離脱例3例の残存小腸長は、0、19、35cmであった。成人例18例のうち、離脱例は4例で、これらの残存小腸長は、57cm~150cm(平均96cm)であった。残存小腸が40cm以下の12例では、回盲弁の有無にかかわらずTPNから離脱しえなかった。以上より自験例から見て、小児では20cm、成人では40cm~50cmがTPNから離脱可能な残存小腸長となる。文献的に見ても、大腸が完全あるいは部分的にでも残っている患者では小腸長が50~70cm、大腸が残っていない患者では小腸長150cmがTPNからの離脱の基準となる。
図4 TPN離脱のための残存小腸の長さ
和佐勝史:日本臨牀68, 増刊3, 340-343, 2010
TPNからの離脱が困難な患者では、在宅静脈栄養法(Home Parenteral Nutrition:HPN)に移行する。現在、HPNが広く普及しているが、これにより患者のQOLは著しく改善し、社会復帰も可能となる。HPN症例では、外来通院しながらTPNからの離脱を図る。